Введение
Острые респираторные инфекции (ОРИ) играют огромную роль в педиатрической практике: на их долю приходится более 50% от всех острых заболеваний у детей, а в период эпидемического подъема заболеваемости этот показатель может достигать 90%. Важное место среди ОРИ у детей занимают инфекции нижних дыхательных путей – острый бронхит и пневмония [1].
Необходимо отметить, что ОРИ являются самым частым поводом для применения антибиотиков у детей: более 80% случаев применения антибактериальной терапии (АБТ) в педиатрической практике приходятся на инфекции верхних и нижних дыхательных путей, а также ЛОР-органов. Однако нередко антибиотики необоснованно назначаются при ОРИ вирусной этиологии. Назначение АБТ при вирусных инфекциях неэффективно и опасно, поскольку применение антибиотиков в этом случае не оказывает положительного влияния на течение заболевания, не предотвращает развития бактериальных осложнений, способствует формированию устойчивости бактериальных возбудителей к антибиотикам, повышает частоту побочных эффектов лекарств, необоснованно увеличивает стоимость лечения [2].
В настоящее время глобальную угрозу для людей во всем мире представляет рост лекарственной устойчивости возбудителей инфекций (прежде всего резистентность бактерий к антибиотикам). По данным Всемирной организации здравоохранения, на сегодняшний день устойчивость к антимикробным препаратам снижает эффективность противоинфекционной терапии, повышает расходы на здравоохранение, увеличивает риск неблагоприятных исходов лечения и в целом ставит под угрозу достижения медицинской науки в области лечения и профилактики инфекционных заболеваний. Ключевой причиной роста устойчивости является ненадлежащее применение антимикробных препаратов [3].
В связи с этим крайне важным является рациональное применение антибиотиков при ОРИ у детей, которое включает:
- применение АБТ только при выявлении и высоком риске бактериальных инфекций;
- оптимальный выбор препарата с учетом данных о резистентности возбудителей;
- оптимальный режим применения терапии (путь введения, суточная
- и разовая дозы, длительность курса).
Принципы антибактериальной терапии при остром бронхите у детей
Острый бронхит (ОБ) – острое воспаление слизистой оболочки бронхов, вызываемое в большинстве случаев различными инфекционными факторами [4]. В подавляющем большинстве случаев (около 90%) ОБ вызывается различными вирусами (аденовирус, вирусы гриппа и парагриппа, респираторносинцитиальный вирус, риновирус, бокавирус человека, вирус Коксаки, вирус простого герпеса и др.). При этом бронхит обычно сочетается с другими проявлениями острой респираторной вирусной инфекции [1, 5–6]. Только примерно в 10% случаев ОБ вызывают бактерии, прежде всего Mycoplasma spp., а также Chlamydophila pneumoniae, Streptococcus pneumoniae, Moraxella catarrhalis, Heamophylus influenzae и др. Обычно бронхит бактериальной этиологии развивается у детей с фоновыми заболеваниями или под влиянием неблагоприятных факторов, прежде всего воздействием табачного дыма [5]. В то же время бронхит, вызванный Mycoplasma pneumoniae, нередко (до 15% случаев в осенний период) наблюдается у детей, особенно старше 5 лет, и без воздействия неблагоприятных факторов. Для бронхита микоплазменной этиологии характерен ряд особенностей, которые помогают поставить верный диагноз: фебрильная лихорадка в сочетании с незначительным нарушением самочувствия, при аускультации определяются обильные сухие и асимметричные влажные хрипы в легких, может отмечаться умеренная бронхиальная обструкция, а также конъюнктивит [7].
ОБ – очень частое заболевание в педиатрической практике. В странах, где регистрируется заболеваемость, он входит в число пяти лидирующих состояний как причина обращения с ребенком к врачу. Показано, что в когорте детей из Германии эпизоды бронхита фиксировались у 28%, а у школьников Великобритании – у 20,7% человек за год. ОБ наблюдается у детей всех возрастов, но отмечается два «пика» заболеваемости – до 2 лет (нередко в этом возрасте бронхит протекает с явлениями бронхиальной обструкции) и у детей школьного возраста – с 9 до 15 лет [8]. В России реальные данные по эпидемиологии ОБ отсутствуют, поскольку во многих случаях пациентам выставляется диагноз ОРИ без уточнения локализации поражения.
ОБ в целом имеет благоприятный прогноз и в подавляющем большинстве случаев купируется даже без лечения. Однако необходимо учитывать, что у детей с хроническими заболеваниями дыхательных путей (бронхиальная астма, муковисцидоз, туберкулез легких и др.), сердечной недостаточностью, иммунодефицитами ОБ может способствовать прогрессированию основного процесса, в связи с чем требуется активное лечение. Также нужно отметить социальную значимость ОБ: с ним связано большое число случаев нетрудоспособности по уходу за детьми и пропусков школьных занятий по болезни [5].
Учитывая этиологию ОБ, в большинстве случаев применение АБТ при этом заболевании необоснованно.
Показания к назначению антибиотиков:
- клинические признаки микоплазменной или хламидийной инфекции;
- клинические признаки бактериальной инфекции (гнойная мокрота, температура тела ≥38,5°С), сохраняющиеся более 3 суток;
- наличие состояний, предрасполагающих к развитию пневмонии (пороки и хронические заболевания легких, сердечная недостаточность, иммунодефицит или прием иммуносупрессивных препаратов и др.);
- затяжное течение заболевания – сохранение симптомов (кашель с мокротой, лихорадка) более 10 дней [6–7, 9].
Выбор антибиотика при ОБ зависит от показаний к проведению АБТ. При бронхите, вызванном микоплазмами и хламидиями, в педиатрической практике рекомендуется использовать макролиды. В отношении данных возбудителей высокой активностью обладают также тетрациклины и фторхинолоны, которые имеют возрастные ограничения (до 8 и 18 лет соответственно) [9].
Принципы антибактериальной терапии при внебольничной пневмонии у детей
Пневмония – острое инфекционное заболевание различной этиологии (преимущественно бактериальной), характеризующееся очаговыми поражениями легких с внутриальвеолярной экссудацией, что проявляется интоксикацией, локальными физикальными изменениями со стороны легких и наличием инфильтративной тени на рентгенограмме органов грудной клетки. Внебольничной считается пневмония, которая развилась вне больницы или в первые 72 часа с момента госпитализации [10].
Необходимо отметить значительные возрастные особенности этиологии внебольничной пневмонии (ВП). В этиологической структуре заболевания у новорожденных детей преобладают β-гемолитический стрептококк груп-пы В (Streptococcus agalactiae), кишечная палочка и золотистый стафилококк. У детей 1–3 месяцев частыми возбудителями являются вирусы. Также в этом возрасте сохраняют значение возбудители ВП новорожденных детей, но возрастает роль пневмококка. Среди атипичных бактерий основную роль у детей первых месяцев жизни играет Chlamydia trachomatis, инфицирование которой происходит во время родов. У детей от 3 месяцев до 5 лет в большинстве случаевв ВП связана с пневмококком. Заболевания, вызванные атипичными бактериями, у детей данного возраста наблюдаются нечасто: доля M. pneumoniae составляет 9–22%, доля C. pneumoniae – 4–6%. В этиологии ВП у детей старше 5 лет возрастает роль атипичных бактерий (по данным различных исследований, 18–60% случаев приходится на M. pneumoniae и 1–30% на C. pneumoniae), при этом сохраняется высокая частота (35–40% случаев) пневмококковой инфекции [10, 11].
По данным Роспотребнадзора, в 2014 г. заболеваемость ВП составила 354,1 случая на 100 тыс. всего населения России. При этом у детей и подростков до 17 лет заболеваемость составила 678,7, а у детей до 15 лет – 762,3 на 100 тыс. [12]. Таким образом, заболеваемость ВП у детей и подростков существенно выше показателя для населения в целом.
АБТ оказывает решающее влияние на прогноз пневмонии, поэтому при достоверном диагнозе (т.е. в случае рентгенологического подтверждения) или у больного в тяжелом состоянии с вероятным диагнозом ее следует начать незамедлительно. Выбор антибиотика проводится индивидуально с учетом природной активности препаратов и возможной приобретенной резистентности к ним, тяжести и течения заболевания, наличия у пациента противопоказаний к использованию лекарственных средств. В реальной клинической практике, особенно в амбулаторных условиях, обычно проводится эмпирическая АБТ [10].
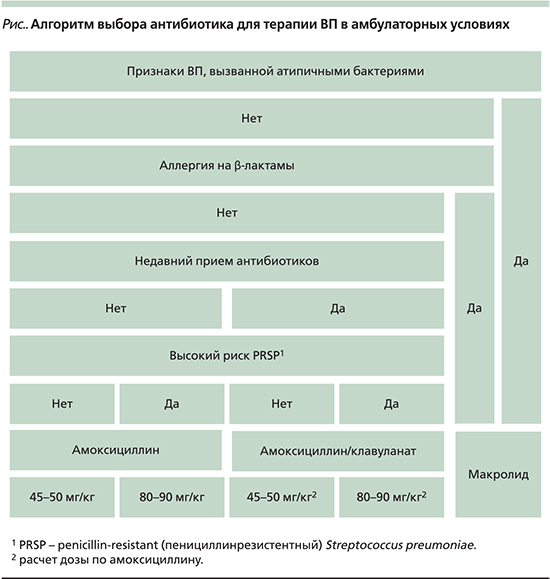
У пациентов детского возраста с ВП, которые не имеют показаний к госпитализации, и у госпитализированных детей со среднетяжелой ВП целесообразно использовать пероральные антибиотики. При тяжелой ВП антибиотик назначается парентерально или в виде ступенчатой терапии: парентеральное введение в течение 2–3 дней с последующим переходом на пероральный прием препарата. У детей с признаками пневмококковой пневмонии (лихорадка с ознобом; выраженная интоксикация; локальное ослабление или бронхиальное дыхания, крепитация или мелкопузырчатые влажные хрипы при аускультации; гомогенная тень с четкими границами на рентгенограмме; лейкоцитоз с нейтрофилезом в общем анализе крови) препаратами выбора является амоксициллин в дозе 45–50 мг/кг/сут или ампициллин парентерально. Пациентам с фоновыми заболеваниями и в случае предшествующей АБТ в последние 3 месяца рекомендуется назначать амоксициллин/клавуланат. Данный препарат в отношении пневмококка не имеет преимуществ перед амоксициллином, но в указанных случаях возрастает вероятность микст-инфекций. В регионах с высокой частотой резистентности S. pneumoniae к пенициллину, а также у пациентов с риском того, что заболевание вызвано резистентным штаммом (прежде всего при нахождении ребенка в детских учреждениях с круглосуточным пребыванием), рекомендуется использовать более высокие дозы амоксициллина – 80–90 мг/кг/сут [10, 11].

Детям с признаками ВП микоплазменной или хламидийной инфекции (сильный кашель; обильные влажные хрипы, обычно асимметричные при аускультации; бронхообструктивный синдром; негомогенная тень без четких границ на рентгенограмме; отсутствие изменений в общем анализе крови) целесообразно назначение макролидов. Также препараты данной группы должны использоваться пациентами с установленной аллергией на β-лактамы. В отсутствие положительной динамики в ответ на стартовую эмпирическую АБТ целесообразно добавить к β-лактамному антибиотику макролид [10]. Алгоритм выбора антибиотика для терапии ВП в амбулаторных условиях представлен на рисунке.
При ВП, вызванной типичными бактериями, продолжительность применения антибиотика составляет в среднем 7–10 дней, при ВП, вызванной атипичными бактериями, она должна быть больше – 10–14 дней [10].
Макролиды в терапии инфекций нижних дыхательных путей у детей
На сегодняшний момент в России зарегистрировано 7 макролидных антибиотиков, которые подразделяются на подгруппы в зависимости от химического строения (см. таблицу) [9].
Действие этих антибиотиков реализуется за счет нарушения синтеза белка на рибосомах бактерий. Макролиды оказывают преимущественно бактериостатическое действие [13]. Все макролидные антибиотики обладают высокой активностью в отношении атипичных бактерий, вызывающих ОБ и ВП, – M. pneumoniae, C. pneumoniae и C. trachomatis [9, 13]. Макролиды продемонстрировали высокую клиническую эффективность при инфекционных заболеваниях, вызванных указанными возбудителями [13].
В случаях, когда макролидный антибиотик назначается в качестве альтернативы у пациентов с аллергией на β-лактамы, необходимо учитывать, что резистентность пневмококка к 16-членным препаратам наблюдается реже, чем к 14- и 15-членным. Это обусловлено тем, что одним из механизмов резистентности стрептококков (в т.ч. пневмококков) к макролидам является активное выведение антибиотика из бактериальной клетки (эффлюкс). Указанный механизм проявляется в отношении 14- и 15-членных препаратов, в связи с чем 16-членные препараты могут сохранять активность в отношении пневмококков, резистентных к другим макролидам [13–14].
К 16-членным макролидам относятся природный антибиотик мидекамицин (микомицин) и его производный полусинтетический препарат – мидекамицина ацетат. Оба антибиотика обладают схожей антимикробной активностью, но второй препарат имеет улучшенную биодоступность, а также создает более высокие концентрации в крови и тканях. Мидекамицин используется в клинической практике более 35 лет. Спектр активности мидекамицина не имеет существенных отличий от большинства других макролидов. Так же как и другие препараты группы, мидекамицин обладает выраженным постантибиотическим эффектом, в т.ч. в отношении пневмококка и гемофильной палочки [13]. Следует отметить, что препарат оказывает иммуномодулирующее действие – он повышает активность Т-киллеров [15]. Эффективность мидекамицина и мидекамицина ацетата у детей с инфекциями нижних дыхательных путей ВП была продемонстрирована в ряде клинических исследований. Также установлено, что препарат хорошо переносится и редко вызывает побочные эффекты [15–16].


